El estreñimiento es una de las alteraciones más frecuentes del aparato digestivo, sobre todo en los países occidentales, y se debe principalmente a la dieta y a la disminución de la actividad física. Tanto por su prevalencia como por las graves complicaciones que asocia, representa uno de los grandes síndromes geriátricos, que además tiene una fuerte incidencia en la calidad de vida del paciente.
Los hábitos intestinales de cada persona muestran una gran variabilidad, de modo que es muy difícil establecer una definición exacta de este trastorno. La percepción por parte del paciente es muy subjetiva, y está influida por factores culturales, psicológicos y dietéticos que varían de una persona a otra.
El estreñimiento podría definirse como un cambio (real o simplemente percibido) del hábito intestinal que resulta insatisfactorio para el paciente debido a la disminución de la frecuencia de las deposiciones, a la dificultad de paso de heces duras o a la sensación de evacuación intestinal incompleta.
 Por ello se han desarrollado unos criterios uniformes, conocidos como Criterios de Roma III (tabla 1). Estos criterios deben cumplirse al menos durante los últimos 3 meses, y los síntomas deben haberse iniciado como mínimo 6 meses antes del diagnóstico.
Por ello se han desarrollado unos criterios uniformes, conocidos como Criterios de Roma III (tabla 1). Estos criterios deben cumplirse al menos durante los últimos 3 meses, y los síntomas deben haberse iniciado como mínimo 6 meses antes del diagnóstico.
Clasificación
En general, el estreñimiento puede clasificarse de dos formas:
Según la duración:
- Agudo: <12 semanas.
- Crónico: >12 semanas.
Según la causa:
- Secundario: yatrogénico o relacionado con determinadas enfermedades orgánicas o funcionales.
- Primario: también llamado «idiopático simple» o «funcional». No es consecuencia de una patología ni de un fármaco.
Epidemiología
En España la prevalencia de estreñimiento entre la población general está en torno al 20%, aunque este porcentaje puede variar desde un 14 a un 29% en función de los criterios que se utilicen en su definición (subjetivos u objetivos) y de las características de la muestra. Es más frecuente entre la población con un nivel socioeconómico bajo, y afecta más a las mujeres que a los hombres.
Las personas mayores de 65 años son más proclives a padecer estreñimiento, y su prevalencia en este grupo de edad llega a alcanzar el 24-50%. Un subgrupo de población especialmente afectado es el de las personas de edad avanzada institucionalizadas, ya que presentan algunos factores de riesgo, como inmovilidad, comorbilidades, escasa ingesta de fibra y polimedicación. El 60-80% de los ancianos institucionalizados padecen estreñimiento, por lo que constituye uno de los problemas de salud más frecuentes en este colectivo.
 Etiología
Etiología
Con el envejecimiento se producen una serie de cambios en la fisiopatología de la musculatura ano-rectal y la mucosa intestinal. Aun así, los ancianos que mantienen una buena actividad física no suelen sufrir ninguna alteración en el tránsito intestinal o la motilidad colónica, a diferencia de lo que ocurre en las personas discapacitadas o encamadas. Por tanto, estos cambios raramente son responsables del estreñimiento por sí solos, de modo que este trastorno no debe considerarse una consecuencia del envejecimiento normal. De hecho, la mayoría de las personas ancianas saludables y activas presentan una función intestinal similar a la de las personas jóvenes.
Más que la edad, en el origen del estreñimiento en este colectivo influyen una serie de factores extrínsecos:
- Hábitos higiénico-dietéticos inadecuados (baja ingesta calórica con pobre aporte de fibra, alteración en las conductas defecatorias...).
- Insuficiente aporte hídrico.
- Falta de ejercicio físico e inmovilidad.
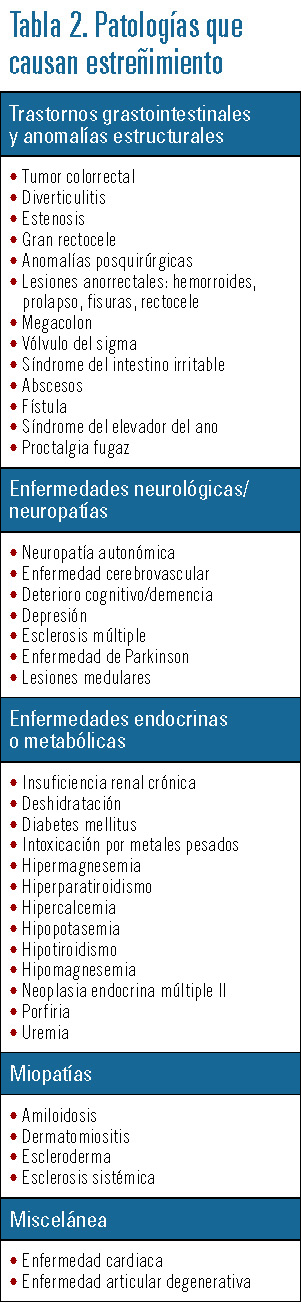
- Presencia de patologías que afectan al normal funcionamiento del aparato digestivo (tabla 2).
Algunos fármacos también pueden producir estreñimiento:
- Analgésicos (opioides, antiinflamatorios no esteroideos [AINE]).
- Antagonistas selectivos del receptor de serotonina 5-TH3 (ondansetrón).
- Antiácidos que contengan calcio o aluminio.
- Anticolinérgicos (carbamazepina, antipsicóticos, antiespasmódicos).
- Antidepresivos tricíclicos, inhibidores de la monoaminooxidasa (IMAO).
- Antagonistas del calcio (nifedipino, verapamilo).
- Carbonato cálcico.
- Hierro.
- Antiparkinsonianos.
- Betabloqueantes.
- Diuréticos.
- Antihistamínicos.
- Derivados de la vinca.
- Colestiramina.
Diagnóstico
La anamnesis y la exploración física son las principales herramientas con las que se cuenta en la consulta médica para determinar la presencia del estreñimiento.
La historia clínica debe incluir información detallada sobre distintos aspectos:
- Momento de la aparición del problema y duración del proceso.
- Frecuencia del acto defecatorio y síntomas abdominales relacionados con el mismo.
- Consistencia de las heces.
- Presencia de elementos extraños en los excrementos (sangre, pus, moco...).
Además, la anamnesis debe aportar información sobre posibles cambios en el estilo de vida y el tipo de dieta, la actividad física que lleva a cabo el paciente, la presencia de enfermedades concomitantes y la toma de fármacos que pudieran causar estreñimiento. También es importante averiguar si el paciente tiene antecedentes familiares de cáncer colorrectal, y si ha utilizado laxantes previamente.
La exploración física general nos permitirá valorar si existe alguna alteración que pueda contribuir a la aparición del estreñimiento, y deberá incluir palpación abdominal, inspección perineal y tacto rectal.
Ante la presencia de síntomas de alarma (sangrado rectal, pérdida de peso inexplicable, vómitos, fiebre, dolor abdominal de tipo cólico...) y la sospecha de una causa orgánica, se realizarán determinaciones específicas que permitan confirmar el diagnóstico, como análisis clínicos, colonoscopia, radiografías, etc.
Los pacientes que cumplan con los criterios sintomáticos de Roma pero no presenten ninguna patología y/o un consumo de fármacos que puedan provocar estreñimiento deben ser diagnosticados de «estreñimiento crónico funcional». Si no responden al tratamiento, pueden ser sometidos a pruebas complementarias específicamente destinadas a determinar el tipo fisiopatológico, como el test de expulsión del balón, el tiempo de tránsito colónico, la manometría anorrectal y la defecografía.
Complicaciones
La más frecuente es la impactación fecal o «fecaloma», sobre todo en pacientes debilitados y encamados. Consiste en una acumulación de heces endurecidas en la ampolla rectal, que produce una obstrucción intestinal y puede dar lugar a prolapso rectal, a úlceras estercoláceas o incluso a perforación intestinal. Los síntomas que la acompañan suelen ser náuseas, vómitos, anorexia, distensión abdominal y síndrome confusional.
Otras complicaciones son fisura anal, hemorroides, megacolon y vólvulos de colon.
Tratamiento
Antes de iniciar una terapia específica, en este tipo de pacientes es importante tener en cuenta otros factores que puedan influir en el estreñimiento, como son la deshidratación, la disminución de la ingesta alimentaria, el estado mental y físico, la toma de otros medicamentos, la disfunción defecatoria o la dependencia de otras personas para las actividades de su vida diaria.
Tratamiento no farmacológico
Existen recomendaciones higiénico-dietéticas efectivas para prevenir y tratar el estreñimiento, que son las primeras medidas que deben llevarse a cabo. La eficacia de estas recomendaciones aumenta si se utilizan en conjunto:
• Dieta con un adecuado contenido en fibra (25-30 g/24 h) y suficiente aporte calórico. Al absorber agua, la fibra incrementa el volumen de las deposiciones y disminuye su consistencia. Se encuentra fundamentalmente en frutas, verduras, legumbres y cereales integrales, y su ingesta debe ir acompañada de un adecuado consumo de agua.
Las dietas ricas en fibra no están indicadas para pacientes encamados que presenten dificultad a la hora de expulsar las heces. Además, un exceso de fibra puede ser contraproducente si existe obstrucción intestinal, y en los casos de pacientes terminales con tratamiento paliativo.
• Suficiente aporte de agua (1,5-2 L/día). Habitualmente su consumo es más bajo porque en las personas de edad avanzada el mecanismo de la sed suele estar inhibido. Se debe controlar especialmente en los ancianos que padecen además patologías cardiacas y renales.
• Ejercicio físico adaptado a las condiciones de cada persona. Para los ancianos que estén inmovilizados o encamados, se recomienda realizar ejercicios como la basculación pélvica, la rotación del bajo tronco y el levantamiento alterno de piernas.
• Instauración de un hábito defecatorio regular, que aproveche los estímulos fisiológicos normales. Es importante responder rápidamente al deseo de evacuación; ignorarlo lo inhibe y facilita la pérdida del reflejo defecatorio.
Dadas sus particulares características, en este grupo de edad es especialmente importante facilitar el acceso al baño, procurarles el tiempo suficiente e intimidad visual y sonora.
En algunos casos puede ser necesario realizar rehabilitación del suelo pélvico mediante biofeedback o técnicas de reaprendizaje. Es un método de reeducación indoloro y no invasivo que ayuda a solucionar los problemas del suelo pelviano y de la musculatura abdominal. Para aplicar esta técnica, es indispensable una evaluación de la capacidad psíquica y mental.
En cuanto al uso de probióticos, los más estudiados son los pertenecientes al género Lactobacillus y Bifidobacterium. Algunas cepas como B. lactis DN173 010 han demostrado que reducen el tiempo de tránsito colónico en población sana; aun así, la eficacia de la administración oral de probióticos en pacientes con estreñimiento crónico es controvertida, dada la escasa evidencia disponible.
Tratamiento farmacológico
En muchos casos las medidas higiénico-dietéticas no son suficientes, y es necesario complementarlas con fármacos.
Aunque en general se recomienda utilizar los laxantes de forma puntual, en pacientes frágiles sin movilidad y con debilidad de la musculatura abdominopélvica es necesario utilizarlos de forma crónica. También deben emplearse de forma habitual cuando el estreñimiento es secundario a una terapia farmacológica que no puede suspenderse, o en aquellos pacientes que padecen patologías en las que es importante evitar la realización de esfuerzos intestinales.
El plan terapéutico debería comenzar con la modificación o retirada, siempre que sea posible, de los fármacos que puedan provocar o empeorar el estreñimiento, seguida por la administración de fibra y un laxante osmótico, añadiendo las otras alternativas según la evolución clínica.
El uso de laxantes debe evaluarse de forma individualizada, prestando especial atención a la historia clínica, a las interacciones medicamentosas y a los efectos adversos. Como norma general, los pacientes que no responden a los incrementadores de volumen fecal son candidatos a iniciar tratamiento con laxantes osmóticos, variando la dosis en función de la respuesta clínica. Los laxantes estimulantes y agentes procinéticos suelen reservarse para los casos de estreñimiento refractario.
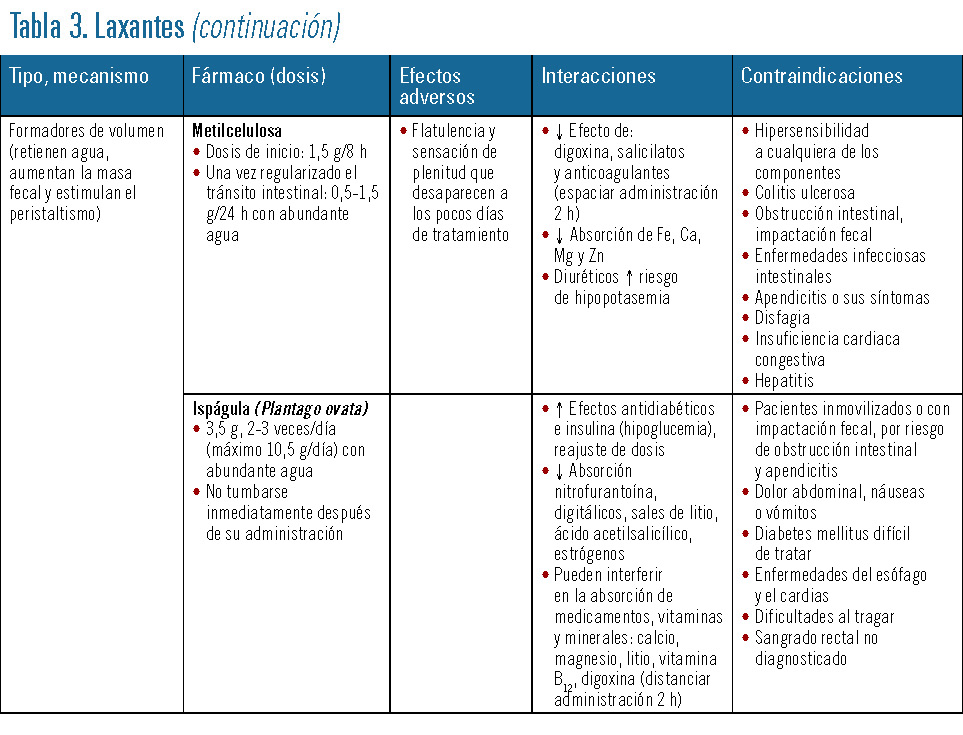
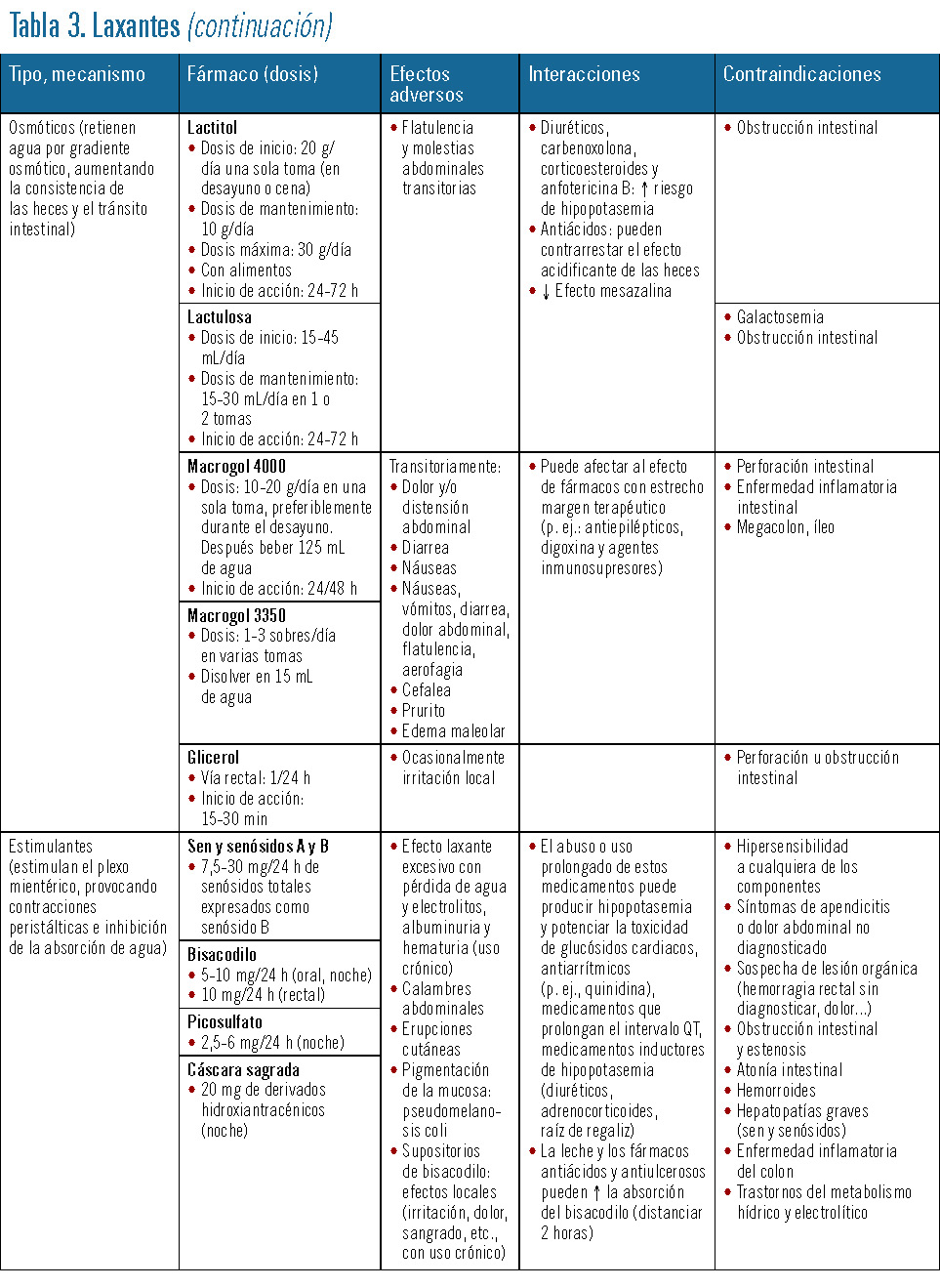
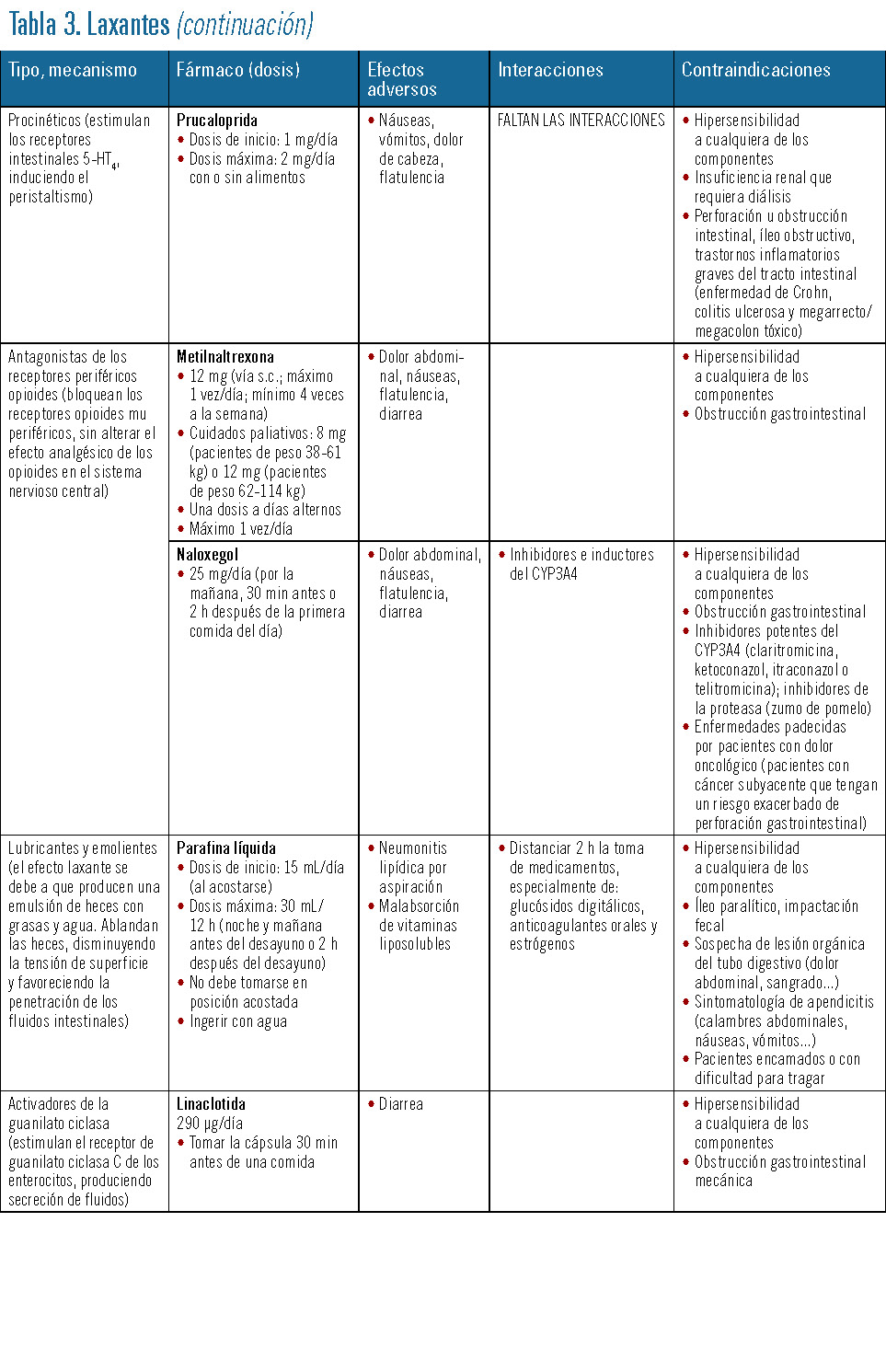
En la tabla 3 se presentan los principales tipos de laxantes, las dosis utilizadas y las reacciones adversas, interacciones y contraindicaciones.
 |  |  |
Actuación en la farmacia
La automedicación con laxantes es muy frecuente, por lo que el consejo farmacéutico es fundamental en estas ocasiones.
Siempre es necesario recabar información sobre el estado de salud del paciente, ya sea ante una dispensación con receta, una consulta sobre este trastorno o una demanda de un laxante sin receta. Debemos preguntar por la duración del estreñimiento y la situación funcional (movilidad y grado de dependencia), y por las posibles patologías y el tratamiento farmacológico que puedan ser el origen o agravar el estreñimiento. Es preciso interesarse también por la percepción del problema que tiene el paciente (o en su caso la de los cuidadores): qué tipo de dificultades se le presentan, impacto sobre su calidad de vida...
La atención a las personas que padecen estreñimiento debe incluir las siguientes intervenciones:
- Informar sobre las medidas higiénico-dietéticas y advertir de que los resultados no son inmediatos para evitar frustraciones. Es importante insistir en que no es preciso defecar todos los días.
- Recomendar un consumo adecuado de fibra en la dieta, incluyendo, si es necesario, una revisión del tipo de dieta que lleva a cabo el paciente, y facilitando información sobre los alimentos ricos en fibra. En algunos casos puede ser interesante aconsejar suplementos de fibra disponibles en la farmacia. Es importante explicar que el efecto de la fibra no es inmediato y que pueden aparecer flatulencias (en este sentido, es conveniente comenzar con dosis bajas e ir aumentándolas gradualmente).
- Incrementar la ingesta de líquidos (agua, zumos, caldos de verduras, infusiones...) cuando sea inferior a la recomendada, salvo contraindicación (insuficiencia cardiaca, insuficiencia renal...).
- Aconsejar que se realice actividad física adaptada a la situación de cada persona. Si el paciente está encamado y no hay contraindicación, podemos explicarle a sus cuidadores cómo deben realizar los ejercicios de movilización activos o pasivos y de contracción de la musculatura pélvica.
- Proponer una serie de hábitos para establecer un patrón defecatorio regular, como ir al baño con tiempo suficiente, todos los días a la misma hora, y preferiblemente después del desayuno o la comida. También deberemos informar de la importancia de que la respuesta al deseo de evacuación sea pronta y adecuada, y del perjuicio que conlleva reprimir con frecuencia ese reflejo.
- Recomendar la utilización de ropa adecuada (velcros, elásticos...) y la eliminación de obstáculos que dificulten el acceso al baño.
- Informar sobre la postura adecuada para aumentar la presión abdominal y facilitar el tránsito fecal. Dado que es conveniente colocar las rodillas flexionadas a una altura mayor que las caderas, se puede aconsejar utilizar un taburete bajo para apoyar los pies. Si el paciente está encamado, se le debe recostar sobre el lado izquierdo (lo que favorece el tránsito colónico), con las rodillas flexionadas y las piernas subidas hacia el abdomen.
Por otra parte, es preciso identificar y valorar la toma de fármacos que puedan estar contribuyendo a la aparición de estreñimiento. Cuando conozcamos el tratamiento farmacológico instaurado por el médico y los diferentes medicamentos sin receta o suplementos que pueda estar tomando el paciente, deberemos valorar su idoneidad e intervenir cuando sea necesario, ya sea retirando algún fármaco automedicado o contactando con su médico, ya que la comunicación entre profesionales de la salud es fundamental a la hora de identificar, tratar y resolver problemas relacionados con los medicamentos.
Cuando estemos ante un paciente que presente estreñimiento persistente, severo o de aparición brusca, deberemos aconsejarle que acuda al médico. También a los que presenten los siguientes síntomas de alarma:
- Distensión o dolor abdominal.
- Pérdida de peso no justificada.
- Sangre oculta en heces.
- Sangrado rectal.
- Náuseas y vómitos.
- Anemia ferropénica.
Asimismo, deben derivarse aquellos casos en los que se sospeche que el estreñimiento se debe a una patología subyacente.
En cuanto al tratamiento farmacológico, antes de recomendar cualquier fármaco es importante asegurarse de que se están llevando a cabo las medidas higiénico-dietéticas citadas anteriormente, e insistir en que no es necesario efectuar deposiciones diarias, ya que incluso evacuar una vez cada 3 días se puede considerar una situación normal.
Deben utilizarse laxantes seguros, eficaces, cómodos y que no produzcan tolerancia. De forma general, se recomiendan en primer lugar los agentes formadores de bolo y, cuando éstos se muestren ineficaces o su uso no sea apropiado (p. ej., en el estreñimiento asociado a opioides), los agentes osmóticos. Si con estos tratamientos no se consigue regular la evacuación, puede recomendarse un laxante estimulante, sobre todo en pacientes con estreñimiento severo y factores de riesgo no modificables, como es el caso de las personas enfermas de cáncer y tratadas con opiáceos. También los pacientes con tránsito lento o con alteraciones neurológicas pueden necesitar este tipo de laxantes.
Bibliografía
Agencia Española del Medicamento. CIMA. Disponible en: https://cima.aemps.es/cima/publico/home.html (Último acceso: diciembre 2018).
Álvarez I. Estreñimiento. En: Fisterra. Guias clínicas. Disponible en: https://www.fisterra.com/guias-clinicas/estrenimiento (Último acceso: diciembre 2018).
Chokhavatia S, John ES, Bridgeman MB, Dixit D. Constipation in Elderly Patients with Noncancer Pain: Focus on Opioid-Induced Constipation. Drugs Aging. 2016; 33(8): 557-574. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5012150 (Último acceso: diciembre 2018).
De Giorgio R, Ruggeri E, Stanghellini V, Eusebi LH, Bazzoli F, Chiarioni G. Chronic constipation in the elderly: a primer for the gastroenterologist. BMC Gastroenterology. 2015: 15-130. Disponible en: https://bmcgastroenterol.biomedcentral.com/articles/10.1186/s12876-015-0366-3 (Último acceso: diciembre 2018).
Estreñimiento y laxantes, actualización. Infac. 2015; 23(10). Disponible en: http://www.osakidetza.euskadi.eus/contenidos/informacion/cevime_infac_2015/es_def/adjuntos/INFAC_Vol_23_n_10_estenimiento.pdf (Último acceso: diciembre 2018).
Garrigues V, Mas P, Mora F, Mínguez M. Guía práctica de actuación diagnóstico-terapéutica en el estreñimiento crónico. Fundación Española del Aparato Digestivo. 2013. Disponible en: http://www0.sepd.es/formacion/download.php?file=archivos/biblioteca/Guia_estrenimiento_1230.pdf (Último acceso: diciembre 2018).
Guías Mundiales de la Organización Mundial de Gastroenterología. Estreñimiento: una perspectiva mundial 2010. Disponible en: http://www.worldgastroenterology.org/UserFiles/file/guidelines/constipation-spanish-2010.pdf (Último acceso: diciembre 2018).
Ibarra I, Blasco M, Martín E. Estreñimiento: una visión global. Boletín Farmacoterapéutico de Castilla-La Mancha (SESCAM) 2012; XIII(3). Disponible en: http://sescam.castillalamancha.es/sites/sescam.castillalamancha.es/files/documentos/farmacia/estrenimiento.pdf (Último acceso: diciembre 2018).
Kok-Sun Ho, Charmaine You Mei Tan, Muhd Ashik Mohd Daud, Francis Seow-Choen. Stopping or reducing dietary fiber intake reduces constipation and its associated symptoms. World J Gastroenterol. 2012; 18(33): 4.593-4.596. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/ (Último acceso: diciembre 2018).
López-Torres J, Carbajal JA, López-Torres MR. Indicación farmacéutica para el estreñimiento en pacientes con diabetes e hipertensión arterial. Pharm Care Esp. 2017; 19(3): 139-152. Disponible en: file:///C:/Users/kk/Documents/Downloads/402-889-1-PB.pdf.9file:// (Último acceso: diciembre 2018).
Mascaró J, Formiga F. Valoración y tratamiento del estreñimiento en el anciano. Rev Esp Geriatr Gerontol. 2006; 41(4): 232-9.232. Disponible en: http://www.elsevier.es/es-revista-revista-espanola-geriatria-gerontologia-124-pdf-S0211139X06729614 (Último acceso: diciembre 2018).
Mínguez M, López A, Júdez J. Utilización del polietilenglicol como tratamiento en el estreñimiento funcional y la impactación fecal. Rev Esp Enferm Dig. 2016; 108(12): 790-806. Disponible en: http://scielo.isciii.es/pdf/diges/v108n12/es_revision.pdf (Último acceso: diciembre 2018).
Rao S, Go J. Update on the management of constipation in the elderly: new treatment options. Clinical Interventions in Aging. 2010; 5: 163-171. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2920196/ (Último acceso: diciembre 2018).
Spinzi G. Bowel Care in the Elderly. Dig Dis. 2007; 25: 160-165. Disponible en: https://www.karger.com/Article/PDF/99481 (Último acceso: diciembre 2018).
Van Kemseke C. Constipation et troubles de la continence fécale chez le sujet âge. Rev Med Liège. 2014; 69: 5-6, 337-342. Disponible en: https://orbi.uliege.be/bitstream/ 2268/177561/1/2014-Constipation%20et%20troubles...%20sujet%20%C3%A2g%C3%A9-RMLg-PostPE.pdf (Último acceso: diciembre 2018).
Vázquez M, Bouras E. Epidemiology and management of chronic constipation in elderly patients. Clinical Interventions in Aging. 2015;10: 919-930. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4459612/ (Último acceso: diciembre 2018).
Verdejo C, Coord. Guía de buena práctica clínica en geriatría. Estreñimiento en el anciano. Madrid: Sociedad Española de Geriatría y Gerontología, 2014. Disponible en: https://www.segg.es/media/descargas/Acreditacion%20de%20Calidad%20SEGG/CentrosDia/GBPC%20ESTRE%C3%91IMIENTO.pdf (Último acceso: diciembre 2018).

