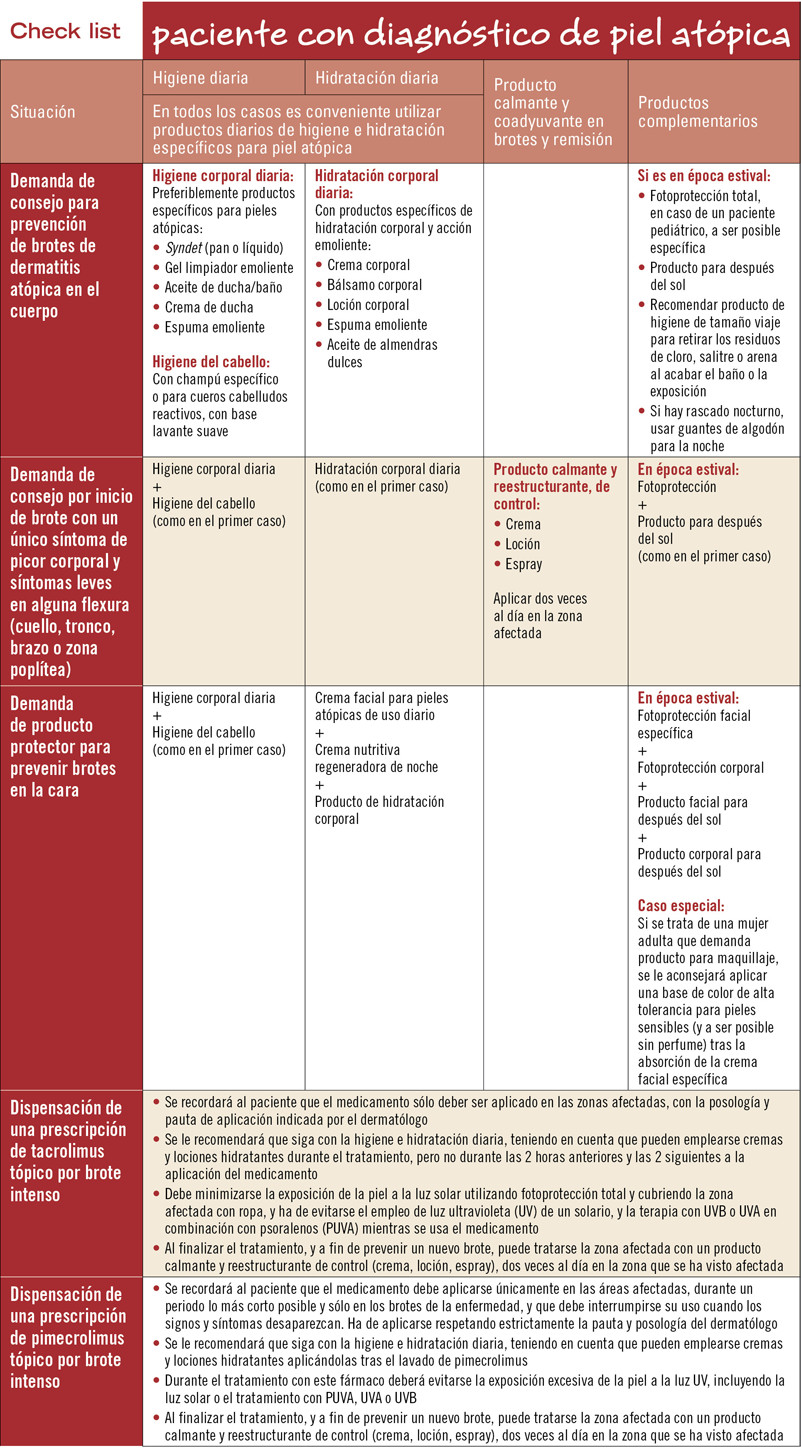
A menudo recibimos en la farmacia consultas de pacientes o prescripciones para personas que sufren un determinado problema dermatológico más o menos crónico. La piel de estas personas suele requerir, además del tratamiento farmacológico que haya prescrito el dermatólogo, cuidados especiales en la higiene diaria, ya sea para complementar el tratamiento o para prevenir recurrencias del trastorno. Muchas veces el paciente no conoce su problema o no le da la suficiente importancia. Éste es el caso, por ejemplo, de los niños y las personas con piel atópica.
 Piel atópica
Piel atópica
El papel del farmacéutico es fundamental ante estos problemas, ya que con el conocimiento adecuado puede ayudar a la prevención primaria, modificando hábitos inadecuados y aconsejando los cuidados higiénicos diarios y los productos más apropiados para realizarlos, que complementarán los tratamientos establecidos por el dermatólogo y mejorarán la calidad de vida del paciente, evitando complicaciones.
En éste y en el próximo artículo iremos revisando algunos de los trastornos de la piel más frecuentes.
Cuidados de la piel atópica
La dermatitis atópica (DA) es una enfermedad inflamatoria de la piel (dermatosis) con una alta prevalencia. Se trata de un trastorno de carácter crónico, o crónicamente recurrente, que cursa con remisiones y exacerbaciones (mejorías y empeoramientos), y que suele comenzar en la infancia (afecta al 10-20% de los niños a escala mundial). Se caracteriza por presentar piel seca, descamada e irritable y una distribución morfológica típica de las lesiones, que es variable según la edad.
Se trata de una entidad clínica que podría estar determinada genéticamente: la presencia de antecedentes personales o familiares de atopia en este grupo de pacientes es muy elevada (80-90%). Se calcula que en torno al 60% de los pacientes la presentan antes de cumplir el primer año de vida, y que alrededor del 85% la desarrollan antes de los 7 años. Sólo en el 2% de los casos se manifiesta después de los 20 años.
Factores constitucionales
Se ha observado que, en un 70-80% de los pacientes con DA, la IgE se muestra elevada por una falta de control de los linfocitos T sobre los B, que son los que la producen. Aunque el nivel de alteración de la IgE se ha relacionado con la extensión y la intensidad de los síntomas, se han visto muchos casos con lesiones extensas y niveles de IgE normales.
La piel atópica presenta una menor concentración de lípidos procedentes de las glándulas sebáceas y un bajo nivel de ceramidas (derivados del ácido linoleico), por lo que tiene mayor tendencia a irritarse y secarse, lo que se ha relacionado con alteraciones del metabolismo de los ácidos grasos. Este déficit afecta a la formación de la estructura de la piel y a su función protectora, lo que se traduce en un aumento de la pérdida de agua transdérmica y, a consecuencia de ello, en sequedad de la piel. Además, el déficit en ácidos grasos puede causar alteraciones en el sistema inmunitario.
Un amplio porcentaje de los pacientes con DA de manifestación temprana dejará de tener síntomas al llegar a la adolescencia (60%), aunque algunos puedan sufrir recaídas hasta la edad adulta. En aquellos pacientes en los que coexisten el asma y la rinitis, suele haber historia familiar de DA, o bien sensibilización específica (mediada por IgE) frente a alérgenos, alimentarios o inhalados, antes de los 2 años de edad. En estos casos la evolución de la enfermedad puede preverse como de mayor duración.
Factores desencadenantes o agravantes
Factores ambientales
• Condiciones climáticas, como el frío y la sequedad ambiental.
• Los alérgenos aerotransportados, como los ácaros del polvo doméstico (particularmente Dermatophagoides pteronyssimus) y los pólenes, cuya influencia se hace más evidente en los brotes estacionales, y los que llegan a través de los tejidos de lana y de determinadas fibras textiles.
• Los agentes microbianos, principalmente los estafilococos (sobre todo S. aureus), las levaduras y hongos (Candida albicans) se han relacionado también como factores desencadenantes.
• Asimismo, también pueden ser agravantes o desencadenantes ciertas sustancias irritantes de contacto, como el agua caliente, el jabón, las esponjas, las toallas, el agua de las piscinas (desinfectantes, clorado y pH alto), etc.
Alimentos
El papel de los alimentos en la DA no está muy claro, pero parece ser que las proteínas heterólogas de determinados alimentos (como la albúmina de huevo, la leche de vaca, la harina de trigo, etc.) pueden relacionarse con reacciones inmunitarias responsables de ciertas exacerbaciones. Por otra parte, debe considerarse que ciertos alimentos pueden actuar como irritantes por contacto, como el tomate, algunas verduras o los cítricos.
Factores emocionales
El estrés o las emociones pueden actuar como agravante cuando el cuadro está activo, o como desencadenante cuando está latente, e influir en la aparición o exacerbación de los brotes.
 Síntomas y manifestaciones clínicas
Síntomas y manifestaciones clínicas
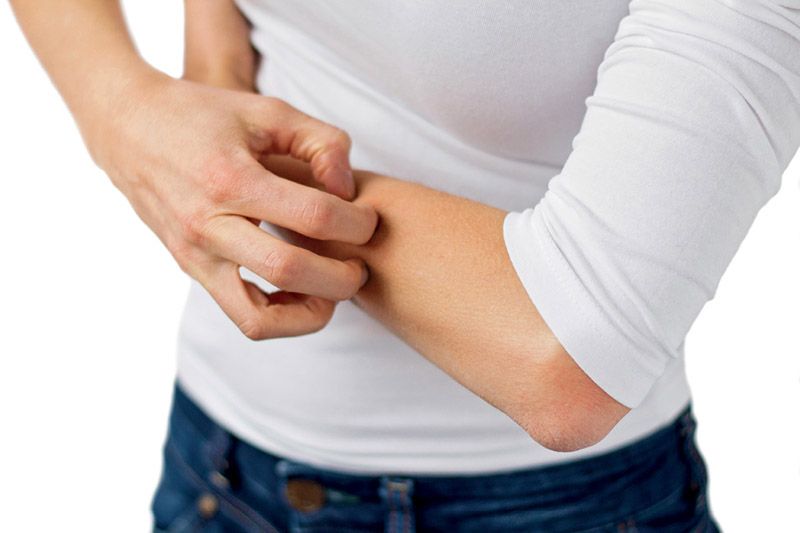
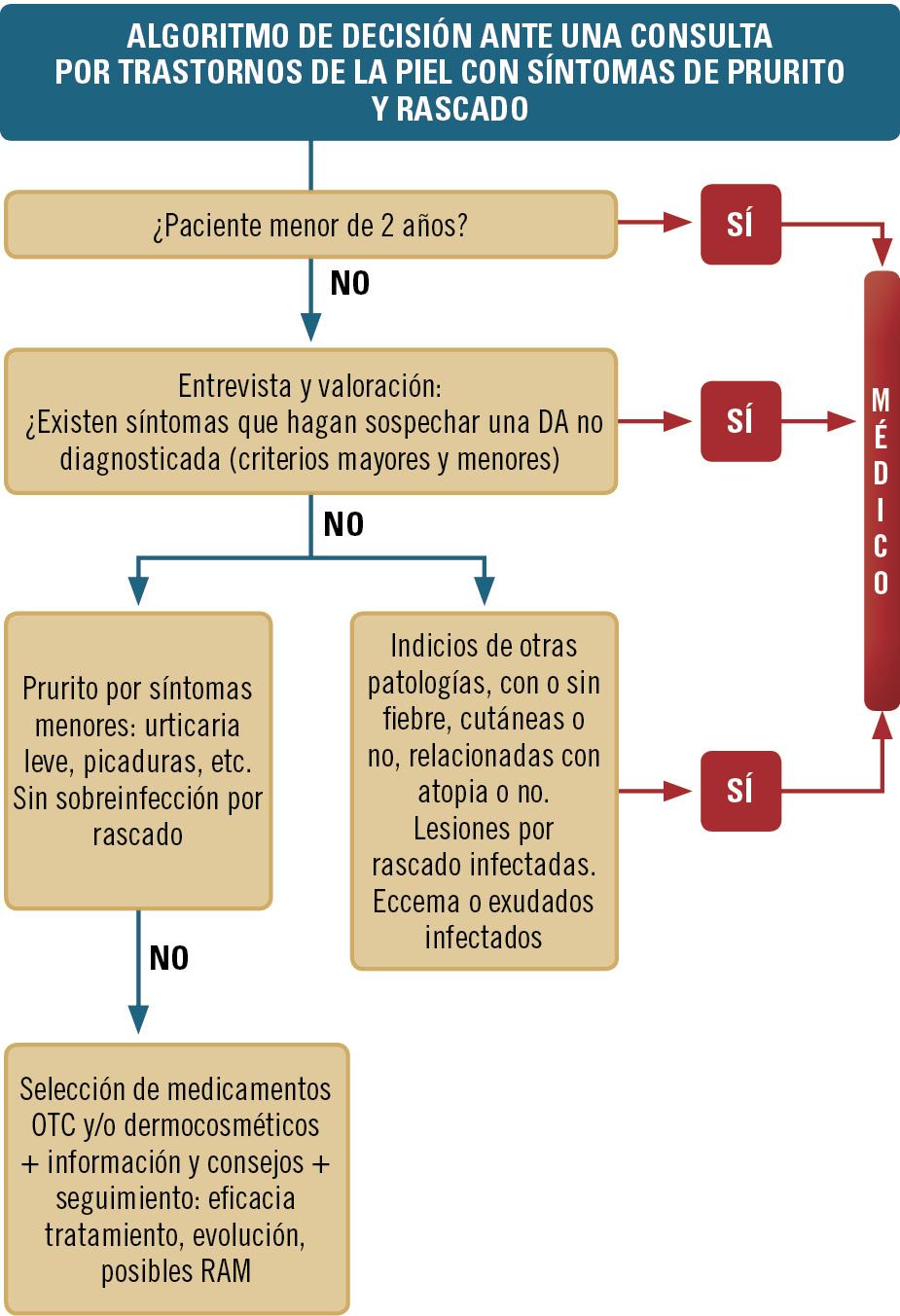
La DA se caracterizan principalmente por el prurito (que es la primera manifestación), la liquenificación y el eccema. Se considera que un paciente sufre atopia cuando, junto con la existencia de piel inflamada y picor (o el relato de los padres de rascado continuo de un niño pequeño), se dan tres o más de las siguientes condiciones: afectación de pliegues anterocubitales, poplíteos, cuello o cara (en los menores de 10 años, también las mejillas); eccema en las zonas de flexión visible (o de mejillas, frente y parte externa de los miembros en menores de 4 años); historia personal o familiar de asma, rinitis o atopia (en menores de 4 años); piel seca en el último año, y comienzo antes de los 2 años (este criterio no se tiene en cuenta si el paciente tiene menos de 4 años).
Ciclo de la atopia
En los pacientes atópicos, sobre todo en los niños, a menudo se produce un círculo vicioso provocado por el rascado. Como la piel está seca y pica, el niño se rasca, y al rascarse se altera más la función barrera de la piel, al quedar expuestas las capas inferiores a los irritantes y bacterias del medio. Éstos provocan irritación, lo que aumenta el picor y desencadena la aparición de liquenificación (engrosamiento de la piel) y eccema.
Complicaciones más frecuentes
Las complicaciones más frecuentes son las secundarias a infestaciones o sobreinfecciones de diversos orígenes: bacteriano (principalmente por Staphylococcus aureus), vírico (sobre todo Molluscum contagiosum), por herpes virus tipo 1 (Herpes simplex, aunque no debe descartarse el tipo 2), o por infecciones micóticas (principalmente por tricofitos).
 Tratamiento de la piel atópica
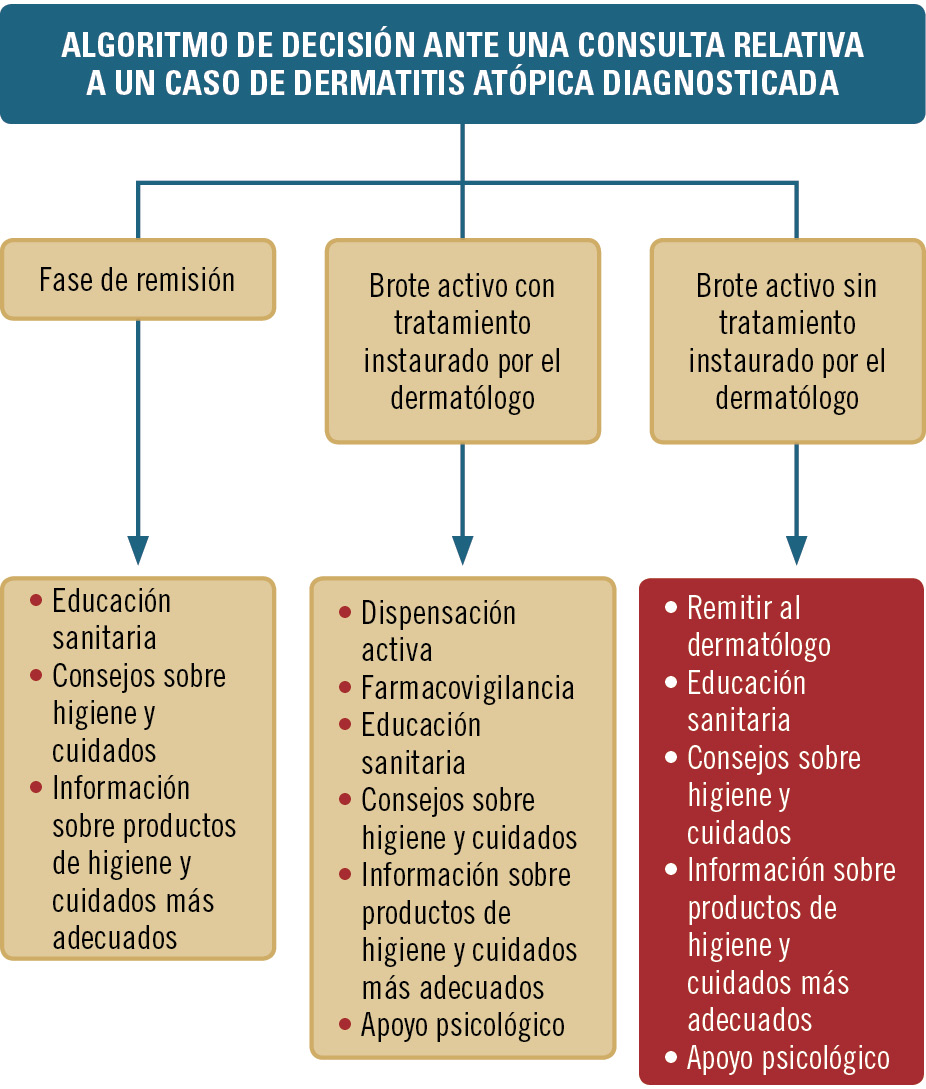
Tratamiento de la piel atópica
Cuando se produce un brote, y dependiendo de la extensión y gravedad de los síntomas, el dermatólogo puede prescribir corticoides tópicos o inhibidores tópicos de la calcineurina:
• Corticoides tópicos. Eficacia conocida y acción rápida sobre la inflamación y el alivio del picor. Sin embargo, su utilización prolongada puede reducir el espesor de la piel y producir atrofia cutánea. Los efectos secundarios de los tratamientos prolongados con corticoides son: foliculitis, acné, rosácea, estrías, telangiectasias, hipertricosis, infecciones secundarias, efecto rebote y diatesis hemorrágica.
• Inhibidores tópicos de la calcineurina (tacrolimus y pimecrolimus). Tienen una acción inmunosupresora no esteroidea. Constituyen un tratamiento muy eficaz de la DA, y se han mostrado muy superiores a la corticoterapia tópica. Su acción es selectiva, por lo que no provocan atrofia local ni otros efectos secundarios de los corticoides tópicos, con una buena relación beneficio/riesgo. Su capacidad de penetración en las capas profundas de la piel y de absorción sistémica es mínima (debido a su elevado peso molecular), con independencia de la duración del tratamiento o la superficie afectada, sin que se haya observado ningún tipo de efecto acumulativo. No obstante, en los últimos años su uso se ha asociado a un posible riesgo de cáncer de piel y linfoma en pacientes con DA tratados con estos productos, por lo que, ante los casos notificados, el Comité de Medicamentos de Uso Humano (CHMP) de la Agencia Europea del Medicamento (EMEA) decidió llevar a cabo un estudio de revisión. Sus conclusiones finales son que el balance beneficio/riesgo de estos inhibidores se mantiene favorable, aunque deben ser utilizados con precaución para reducir al máximo los posibles riesgos potenciales, ya que no puede concluirse en qué medida el uso de estos medicamentos puede asociarse a los casos notificados. Por ello, la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS) aconseja que «no se utilicen como primera línea de tratamiento, y que su uso se limite al tratamiento de la DA en pacientes adultos y niños mayores de 2 años que no respondan adecuadamente a los corticoides tópicos o sean intolerantes a los mismos, o en lesiones en cara y cuello donde el tratamiento con corticoides tópicos pueda ser inadecuado» (Elidel®/Rizan® [pimecrolimus] y Protopic® [tacrolimus] y riesgo de tumores. Actualización de la nota informativa 2005/07. Nota informativa 2006/03 de la AEMPS disponible en: http://www.aemps.gob.es/informa/notasInformativas/medicamentosUsoHumano/seguridad/2006/NI_2006-03_elidel-rizan-protopic.htm).
 Otros tratamientos
Otros tratamientos
Los tratamientos con corticoides orales (o inyectados) o con inmunosupresores son excepcionales.
• Antihistamínicos orales. No se han mostrado muy eficaces contra el prurito de la DA. En ocasiones se prescriben (durante periodos cortos) antihistamínicos de acción sedante para conseguir un cierto grado de sedación que mejore el sueño nocturno.
• Antibióticos orales. Se utilizan en caso de impetiguinización y sobreinfecciones de las lesiones, que se manifiestan por la aparición de costras y foliculitis.
Medidas preventivas
Por otro lado, ciertas medidas preventivas y el control de la sequedad cutánea pueden evitar la aparición de brotes, prolongar los periodos entre los mismos e incluso paliar los síntomas cuando son leves.
Medidas de prevención primaria
Estudios realizados en los últimos años apuntan a que la administración de prebióticos y probióticos (simbióticos) orales durante el embarazo y la lactancia parece disminuir (hasta un 50%) el riesgo de que los niños desarrollen DA durante los 4 primeros años de vida. También parece que la lactancia materna durante los primeros 6 meses y la introducción de los distintos grupos alimentarios tardíamente y de forma solapada disminuyen el riesgo de desarrollar DA, aunque faltan estudios que lo confirmen.
La administración oral de ácidos grasos omega 3 parece mejorar la condición de la piel; sin embargo, los estudios realizados en DA han ofrecido resultados controvertidos, por lo que se necesitan menos estudios que aporten evidencia científica.
Medidas de prevención secundaria
Evitar en lo posible los factores desencadenantes: contacto con sustancias irritantes (higiene, vestimenta...), factores ambientales (alérgenos inhalados o de contacto...), ciertos alimentos, control del estrés, etc.
Cuidados de la piel atópica. Control de la piel seca
Es especialmente relevante el control de la sequedad cutánea. La sequedad de la piel disminuye la función barrera de la capa córnea, que resulta menos flexible, lo que favorece el desarrollo de grietas y fisuras y aumenta el riesgo de sobreinfección. Por tanto, en el paciente con DA es necesario asegurar una permanente hidratación y restauración de la barrera lipídica.
Higiene diaria corporal
La higiene debe realizarse con un baño corto al día, con agua templada y de unos 10 minutos (máximo 20 minutos) de duración. Aunque en los periodos en que no hay lesiones activas puede usarse la ducha como alternativa, en los brotes es más recomendable el baño. Pueden emplearse soluciones coloidales de avena, aceites de baño minerales o jabones sin jabón (syndet), y están especialmente indicados los productos diseñados específicamente para la piel atópica que contienen sustancias emolientes y están enriquecidos en lípidos (ácidos grasos esenciales, ceramidas y colesterol), ya que restauran la barrera cutánea y previenen la deshidratación. Como el sudor macera e irrita la piel, es conveniente lavarla e hidratarla inmediatamente después del ejercicio físico o de cualquier actividad que provoque sudoración.
Debe secarse la piel inmediatamente después del baño o ducha; las toallas o albornoces han de ser de algodón (es preferible no utilizar suavizantes), y la piel debe secarse sin frotarla para no producir irritación.
Higiene del cabello
En el caso del cuero cabelludo especialmente reactivo existen champús espumosos con bases lavantes suaves e ingredientes calmantes, emolientes y restauradores de la barrera de la piel, que evitan el picor y la irritación de los cueros cabelludos secos y/o atópicos. Pueden utilizarse incluso diariamente si es preciso, sobre todo si se ha sudado. Al secarse el cabello, no hay que utilizar aire muy caliente.
Hidratación y protección
Tras el baño, hay que secar la piel sin frotar para no irritar, y aplicar una emulsión hidratante y protectora con efectos reparadores de la estructura lipídica de la piel. Algunos productos contienen extractos de algas y plantas con efecto calmante y antiinflamatorio, que aliviarán el picor y reducirán la necesidad de rascarse. Deben utilizarse productos especialmente diseñados para este tipo de piel, ya que ciertos perfumes, los conservantes en alta concentración y algunos colorantes pueden resultar perjudiciales.
Si los síntomas se presentan en el rostro, existen cremas faciales específicas de uso diario y para calmar los brotes.
Debe tenerse en cuenta que los productos con urea o ácido láctico pueden causar prurito o escozor, en especial cuando existe un brote activo.
En el tratamiento con inhibidores tópicos de la calcineurina...
• Tacrolimus. Pueden emplearse cremas y lociones hidratantes durante el tratamiento, pero no durante las 2 horas anteriores y las 2 siguientes a su aplicación.
• Pimecrolimus. Se aplicará primero el tratamiento tópico. Inmediatamente después, puede aplicarse la crema o loción hidratante.
Cuidado protector y preventivo de las zonas con pliegues (áreas de flexión de brazos y piernas, torso y cuello)
Aplicar dos veces al día una crema emoliente y protectora restaurará el manto lipídico y la acción barrera. Estas cremas suelen llevar ingredientes específicos que contribuyen a desinflamar la piel. Se aplican dos veces al día, como coadyuvante en el control de los síntomas (sequedad, picor, enrojecimiento, descamación y reactividad), y previenen la aparición de nuevos brotes en los periodos de remisión. Además de los emolientes, estas cremas suelen llevar ingredientes con acción antiinflamatoria de la piel (aminoácidos y péptidos, extractos de regaliz, extractos de avena, extractos de algas verdes...).
Fotoprotección
A pesar de que el sol y los baños de mar pueden mejorar los síntomas de la DA, debe recomendarse una protección solar total con cremas solares resistentes al agua y que tengan acción barrera. En los niños deben utilizarse fotoprotectores pediátricos (en ocasiones estos mismos productos pueden ser útiles para la condición atópica de los mayores). Igual precaución debe tomarse si se va a una piscina al aire libre. Los niños menores de 3 años no deberían exponerse nunca a la acción directa del sol.
Debe aclararse la piel inmediatamente al llegar a casa para eliminar los restos de sal, arena o cloro, y aplicarse un producto para después del sol si se ha estado en la playa o en una piscina descubierta.
Higiene y cuidado de las manos
Hay que esmerarse en la higiene y cuidado de las manos. Es importante mantener las uñas cortas y bien limadas, y en los niños puede ser conveniente usar manoplas de algodón por las noches para evitar el rascado inconsciente durante el sueño. Los adultos deben evitar los detergentes y el polvo, por lo que las tareas de limpieza han de realizarse con guantes (existen guantes especiales dermoprotectores) y deben limpiarse las manos con productos adecuados, hidratándolas tantas veces al día como sea necesario.
|
¡Muy importante! Se remitirá urgentemente al paciente al médico ante toda consulta por: • Eccema de comienzo brusco con lesiones vesiculares (ampollas). • Eccema que no responde al tratamiento tópico. • Eccema persistente en la misma localización que no responde convenientemente al tratamiento. • Eccema recurrente en la misma localización. • Eccema sobreinfectado. • Eccema en pacientes diagnosticados de inmunodeficiencia. • Eccema en pacientes con otras patologías cutáneas o no, relacionadas con atopia o no. |
|
Mitos • La piel atópica sólo se debe lavar con agua. No es cierto. Lo adecuado es utilizar jabones o geles syndet, sobre todo los que están diseñados especialmente para pieles atópicas que contienen ingredientes hidratantes y sobreengrasantes que ayudan al mantenimiento del manto hidrolipídico de la piel. • Las lociones y cremas hidratantes son todas iguales. Falso. Muchas de las cremas o lociones hidratantes corporales llevan en su formulación sustancias que pueden resultar sensibilizantes para las pieles de los pacientes con DA, como ciertos perfumes, conservantes y algunos estabilizantes. Las cremas o lociones formuladas para pieles atópicas contienen ingredientes con acción emoliente, hidratante y restauradora del manto hidrolipídico de la piel. • Los niños con piel atópica no pueden ir a la piscina. Falso. Los niños con DA pueden ir a la piscina, siempre que los baños no sean prolongados. Sin embargo, deben aclararse bien la piel para quitar el cloro e hidratarla nada más salir de la piscina. Es conveniente aplicar previamente sobre la piel una loción hidratante que contenga silicona u otro ingrediente que ayude a aislar y proteger la piel durante el baño en la piscina. Si la piscina es descubierta, deberá aplicarse fotoprotección total. En caso de brotes más severos de eccema, es preferible evitar temporalmente la actividad. • La dermatitis atópica siempre se manifiesta antes de los 2 años. No es cierto. La dermatitis del lactante se manifiesta entre los 2 meses y los 2 años, pero la DA infantil puede manifestarse a partir de los 2 años y hasta llegar a la adolescencia, sin que necesariamente haya tenido que pasar por la fase de lactante. • Si un niño tiene dermatitis atópica, no tendrá asma. Falso. Frecuentemente la aparición de asma, en especial en los niños, ocurre en pacientes cuya DA se manifiesta antes de los 2 años. • La atopia se relaciona con las alergias e intolerancias alimentarias, como por ejemplo la leche, que debe eliminarse de la dieta. Falso. Aunque en algunos casos en que existe intolerancia alimentaria a algún alimento la ingesta de los alimentos no tolerados puede desencadenar o exacerbar los brotes, no es necesario restringir ningún alimento si no se ha relacionado concretamente con la aparición de brotes, el aumento del prurito o el agravamiento de las lesiones. |
|
Consejos para el paciente y/o los padres Cuando se recibe una demanda de consulta o producto por DA (sobre todo cuando se ha diagnosticado recientemente), es bueno facilitar a los padres del paciente (o al paciente mismo en caso de una atopia en edad adulta) una lista de consejos prácticos que puedan ayudar a prevenir los brotes o a minimizar sus efectos. A continuación se incluye un listado básico: • Baños cortos o duchas con agua tibia y productos syndet, preferiblemente los diseñados para este tipo de piel. • Secar sin frotar, con toallas de algodón lavadas con jabones neutros y sin suavizante. • Hidratar siempre después del baño con productos hidratantes y emolientes sin perfume, a ser posible específicos para este tipo de piel, o con aceites vegetales (aceite de almendras dulces, por ejemplo) aplicados sobre la piel ligeramente húmeda. • Proteger del frío y la sequedad ambiental. Mantener en casa una temperatura de entre 20 y 22 ºC. Temperaturas superiores pueden aumentar la irritación y el picor del niño. Humidificar las habitaciones si hay calefacción (atención especial a la higiene del humidificador). • Evitar, dentro de lo posible, alfombras, moquetas, ropa de cama con plumas, colchones de lana, juguetes de ropa que no sean lavables y cualquier cosa que pueda retener el polvo y los ácaros. • Ventilar las habitaciones durante por lo menos 10-15 minutos diarios. • Evitar el contacto con animales domésticos, sobre todo si el niño muestra empeoramiento cuando está con ellos. • En verano, fotoprotección total y mantener una buena hidratación del niño con agua o zumos. Recordar que las sombrillas, la ropa y las gorras o viseras son también elementos de protección imprescindibles. Tras el baño en la piscina o en el mar, lavar la piel, secar sin frotar y aplicar una loción hidratante y emoliente, o si se ha estado expuesto al sol, un producto para después del sol. • Utilizar preferiblemente prendas de algodón (incluyendo la ropa de cama), y evitar la lana y ciertas fibras sintéticas. Lavar la ropa con detergentes neutros, y realizar un enjuagado adicional con agua para eliminar totalmente los residuos de detergente. Deben evitarse los suavizantes. La mayor parte de las secadoras de ropa disponen de un programa de alisado que permite esponjar la ropa incluso cuando no resiste el secado a máquina. Descoser las etiquetas de la ropa que puedan producir roces y erosiones en la piel. • Cuando el dermatólogo prescribe tratamientos, éstos deben cumplirse siempre según la pauta indicada. |