Durante el verano, la exposición solar intensa y hábitos como los baños en el mar o las piscinas y la práctica de deporte provocan cambios en nuestra piel, de los que muchas veces sólo somos conscientes al final de este periodo. La presencia de deshidratación, manchas y lunares, así como algunas infecciones, son algunos de los problemas a los que tenemos que hacer frente.
Piel deshidratada y sin brillo
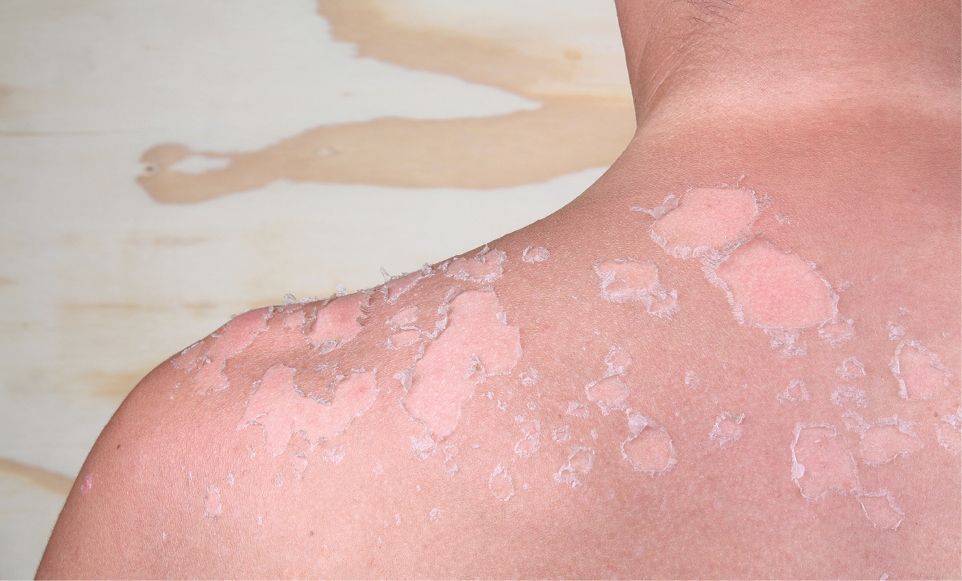
La vuelta de las vacaciones muchas veces va acompañada una piel que ha perdido el brillo. Esto se debe a un engrosamiento de la capa córnea (la más superficial) que se produce en respuesta a la mayor exposición solar. El resultado de ello es una piel facial apagada.
Existen múltiples posibilidades de tratamiento para solucionarlo. Desde opciones domiciliarias (como son el empleo de exfoliantes o cremas y mascarillas con poder hidratante), hasta técnicas de limpieza e hidratación en cabinas de centros especializados. El objetivo de todos estos tratamientos es eliminar las células muertas y aportar la hidratación que hemos perdido en los meses de verano. Por otro lado, cuando esto no es suficiente puede intensificarse la hidratación con distintos tratamientos médicos, como la bioestimulación con factores plaquetarios (el conocido como «plasma rico en plaquetas») o la mesoterapia con ácido hialurónico o vitaminas. El ácido hialurónico es una sustancia natural que está presente en nuestro cuerpo de forma habitual. Es capaz de retener grandes cantidades de agua y constituye un componente importante del espacio extracelular, siendo su uso ideal para dar volumen y lubricar los tejidos, sin afectar a la función normal celular. Tras su aplicación, la vida media del ácido hialurónico oscila entre los 6 y 12 meses.
«Nevus» (lunares)
Después de estos meses de exposición solar, podemos ver que algunos lunares previos (nevus melanocíticos) cambian de aspecto, o incluso pueden aparecer algunos nuevos. Para saber si estos cambios son o no importantes, es necesaria una valoración por parte de un dermatólogo, que realizará una exploración física visual y un examen con dermatoscopio. Este aparato nos permite identificar si un lunar es benigno o maligno (melanoma). En ocasiones, a pesar del empleo del dermatoscopio podemos tener dudas diagnósticas, por lo que estará indicado tomar una biopsia de la piel o bien realizar una prueba llamada «microscopía confocal». Esta prueba nos permite diagnosticar con una precisión similar a la de una biopsia, pero de una manera no invasiva. Por ello, a la microscopía confocal también se la conoce como «biopsia virtual».
Manchas de sol y melasma
Es posible que, tras la exposición solar de los meses de verano, observemos la aparición de manchas de coloración marrón en áreas expuestas al sol. Algunas de ellas van a desaparecer de forma espontánea (las llamadas «efélides», más conocidas como pecas), pero otras permanecerán: son los lentigos. Se trata de manchas de color marrón claro u oscuro, con distribución homogénea del pigmento y bordes redondeados. Aparecen en las zonas del cuerpo más expuestas al sol, como antebrazos, escote, dorso de las manos y cara. La causa de su aparición es un aumento de la melanina (pigmento que da el color oscuro a la piel) en respuesta a la radiación ultravioleta que acumulamos a lo largo de los años.
También pueden aparecer tras sufrir quemaduras solares intensas. Cuando vemos lentigos sobre la piel, es necesario que el dermatólogo lleve a cabo una exhaustiva valoración para asegurar que todos ellos son benignos, ya que existen casos de cáncer de piel, el conocido como «lentigo maligno melanoma», que requieren un diagnóstico y tratamiento precoz. El lentigo maligno melanoma afecta a personas de edad avanzada y se localiza principalmente en zonas fotoexpuestas. Esto es debido a que en este caso el principal agente etiopatogénico es el efecto acumulativo de las radiaciones solares.
El tratamiento de los lentigos solares puede realizarse con métodos físicos (como el láser) y métodos químicos, como los peelings (p. ej., los de ácido retinoico, fenol o glicólico). En cuanto al tratamiento láser, contamos en la actualidad con equipos altamente efectivos para su tratamiento. El láser de picosegundos es un dispositivo revolucionario que consigue eliminar las manchas solares de una manera no invasiva y con una alta eficacia. Incluso las lesiones de color más tenue, que hasta ahora presentaban una baja tasa de mejoría con dispositivos clásicos, pueden mejorar con este nuevo láser. Tras el tratamiento, no debemos olvidar el empleo sistemático de un factor de protección solar adecuado, como una medida fundamental en el mantenimiento de una buena respuesta terapéutica.
El otro gran grupo de manchas que pueden empeorar o aparecer en verano es el melasma, típico de mujeres en edad fértil. Representa un trastorno adquirido de la pigmentación cutánea que cursa con máculas hiperpigmentadas irregulares y simétricas en zonas fotoexpuestas de la cara, el cuello y los antebrazos. Es una patología frecuente que afecta a millones de personas a escala mundial. También se ha denominado «cloasma» o «máscara del embarazo» cuando aparece en periodo gestacional. El melasma puede clasificarse según los hallazgos observados con la luz de Wood, que ayuda a identificar la localización del pigmento. Si observamos que las lesiones resaltan con la luz de Wood, estaremos ante un melasma epidérmico (superficial). En cambio, si las lesiones cutáneas no se intensifican nos encontraremos ante un melasma dérmico (profundo). También es posible observar un patrón mixto en algunos pacientes.
Se considera que el melasma puede estar causado por la presencia de melanocitos biológicamente más activos en la piel afectada, más que por un incremento en su número. Además, dada la alta incidencia de melasma dentro de una misma familia, se contempla la existencia de un sustrato genético subyacente.
Por otro lado, si consideramos los factores de riesgo, la exposición solar es uno de los que se han descrito con mayor frecuencia. En cuanto al papel de las hormonas en el melasma, aunque se conoce su aparición tras la gestación o la toma de anticonceptivos orales, la evidencia clínica hasta la fecha no asocia el melasma a niveles hormonales determinados. No obstante, en mujeres que perciben la aparición de melasma tras iniciar un tratamiento con anticonceptivos orales, la medicación debe suspenderse si es posible. Existen otros factores de riesgo menos comunes que intervienen en la aparición del melasma, como las alteraciones tiroideas, la medicación fototóxica o el empleo de determinados productos cosméticos.
 El manejo terapéutico del melasma puede ser en ocasiones complejo. Existen diversas opciones de tratamiento, y en general se acepta como primera línea el empleo de un protector solar de amplio espectro, junto con productos tópicos que interfieren en la vía de producción del pigmento (tabla 1). Entre las opciones de segunda y tercera línea se encuentran los peelings químicos, el láser y otras fuentes de luz. Como novedad, destacaremos el concepto de transdermal drug delivery o aplicación de tratamientos a nivel dérmico asistida por láser. En este tratamiento, el láser abre canales microscópicos y permite aplicar un producto despigmentante (p. ej., ácido tranexámico), con el objetivo de actuar directamente en la dermis con una mayor concentración y eficacia.
El manejo terapéutico del melasma puede ser en ocasiones complejo. Existen diversas opciones de tratamiento, y en general se acepta como primera línea el empleo de un protector solar de amplio espectro, junto con productos tópicos que interfieren en la vía de producción del pigmento (tabla 1). Entre las opciones de segunda y tercera línea se encuentran los peelings químicos, el láser y otras fuentes de luz. Como novedad, destacaremos el concepto de transdermal drug delivery o aplicación de tratamientos a nivel dérmico asistida por láser. En este tratamiento, el láser abre canales microscópicos y permite aplicar un producto despigmentante (p. ej., ácido tranexámico), con el objetivo de actuar directamente en la dermis con una mayor concentración y eficacia.
Arrugas faciales
En la época estival la exposición a la radiación ultravioleta se incrementa, lo que provoca la necesidad de contraer constantemente la musculatura de la zona periocular como mecanismo de protección frente al sol. Esto va a dar lugar a la aparición de nuevas arrugas o va a hacer más profundas las ya existentes. Es interesante destacar que, además, cuanto más se usa la musculatura periocular más se hipertrofia (se hace más fuerte) y por ello aparecerán más arrugas y se marcarán en mayor medida las ya existentes a lo largo del verano.
Para intentar reducir dicha contracción y hacer, por tanto, un tratamiento, pero también una prevención, el agente indicado es la toxina botulínica, que contrarrestará las arrugas al bloquear total o parcialmente (dependiendo de la dosis empleada) los músculos implicados en su aparición. El objetivo siempre ha de ser intentar buscar un resultado natural, sin eliminar la expresión personal del paciente.
La técnica de aplicación es sencilla y se lleva a cabo mediante múltiples pinchazos, depositando toxina botulínica en puntos concretos de la zona facial, a nivel muscular. El efecto del tratamiento durará varios meses. Prácticamente no presenta contraindicaciones, y puede emplearse ya desde edades tempranas para prevenir la aparición de arrugas no deseadas.
Piel irritada
La temperatura y la humedad elevadas, el deporte y la sudoración pueden dar lugar a irritaciones de la piel de diferente intensidad. En la mayor parte de los casos, vamos a observarlas en zonas de pliegues.
Por ello es necesario cuidar la piel de estas localizaciones de una manera especial. Suele ser habitual emplear cremas con efecto «barrera», así como soluciones antisépticas y astringentes.
Virus
La exposición solar favorece la aparición de algunas infecciones virales (como el virus herpes simple), y además los baños en piscinas favorecen el desarrollo de moluscos contagiosos o papilomas.
Virus del herpes simple
Es la más frecuente de las infecciones por virus herpes humanos. Existen dos tipos de virus del herpes simple (VHS), morfológicamente indistinguibles:
Tipo 1: VHS-1, normalmente asociado a herpes labiales.
Tipo 2: VHS-2, que suele localizarse en lesiones genitales.
No obstante, ambos pueden causar infección en cualquier lugar de la superficie corporal.
Clínicamente, se reconocen como vesículas arracimadas, sobre base eritematosa, que con el tiempo van rompiéndose y convirtiéndose en costras. Puede existir edema variable en la zona corporal afectada, y a veces puede ser muy llamativo. Las recurrencias suelen localizarse siempre en el mismo lugar, produciendo atrofias o cicatrices variables.
La localización más frecuente es el labio (herpes labial recurrente). Ocurre en el 10-20% de la población. Entre los factores desencadenantes, se han descrito la fiebre, la luz solar, el frío, y la menstruación y el estrés, entre otros.
Como tratamiento, suele optarse por medidas tópicas (habitualmente soluciones secantes y cremas de antibiótico para evitar sobreinfección). No obstante, en caso de recurrencias frecuentes, suelen prescribirse antivirales por vía oral, como aciclovir o valaciclovir.
Moluscos contagiosos
Los moluscos contagiosos se presentan como lesiones umbilicadas (puesto que tienen una invaginación en el centro) del color de la piel; en algunos casos van acompañadas de costra, pues pueden erosionarse espontáneamente.
Son causados por un virus que pertenece a la familia de los poxvirus. Son especialmente frecuentes en niños con dermatitis atópica, ya que tienen una barrera cutánea alterada y, por tanto, más susceptible a las infecciones por este tipo de virus. Pueden aparecer en cualquier lugar de la piel, y es habitual el autocontagio de unas zonas a otras o entre niños de una misma familia.
Entre los tratamientos empleados con más frecuencia, están los siguientes:
• Observación sin realizar ninguna acción terapéutica, ya que involucionan con el tiempo, aunque tras periodos que varían desde los 6 meses a los 4 años de media.
• Crioterapia: congelación con nitrógeno líquido. Tiene el inconveniente de ser dolorosa, producir una importante costra (a veces ampolla) e hipo o hiperpigmentaciones residuales; además, son necesarias unas 3-4 sesiones para la curación.
• Preparados tópicos irritantes. El hidróxido de potasio (en diferentes concentraciones) es bastante utilizado en la práctica clínica; aunque también produce irritación (en la zona de la lesión y también en las zonas circundantes), ha demostrado igual eficacia que la crioterapia utilizado al 10%, con mejores resultados cosméticos.
• Inmunomodulación: imiquimod al 5% crema. El molusco contagioso no es una indicación aprobada en la ficha técnica de este producto, pero éste ha demostrado curaciones en un número importante de casos. Su principal inconveniente es la irritación e inflamación que induce, especialmente incómoda en localizaciones faciales o genitales.
• Raspado. Consiste en la extirpación con una herramienta metálica que realiza un legrado de la lesión. Generalmente se aplica antes anestesia tópica. Es muy efectivo, pues todas las lesiones visibles son eliminadas al momento, pero es agresiva, ya que produce sangrado y puede ocasionar cicatrices además de hipo o hiperpigmentaciones residuales.
Papilomas
Los papilomas (verrugas en las palmas y plantas de los pies) son proliferaciones benignas de la piel causadas por el virus del papiloma humano. Se transmiten por contacto directo o indirecto, y las alteraciones de la barrera epidérmica son un factor predisponente. El tratamiento puede ser difícil; no es raro que fracase, y además las recidivas son muy frecuentes.
Destacamos los siguientes tratamientos, como los más empleados en la actualidad:
Agentes tópicos
• Ácido salicílico. Es un tratamiento de primera línea que el paciente puede aplicarse en su domicilio y que alcanza unas tasas de curación de hasta el 70-80%.
• Ácido aminolevulínico. Es un fotosensibilizante que se usa de forma tópica seguido por la iluminación con luz azul (terapia fotodinámica).
• Imiquimod. Es un modificador de la respuesta inmunitaria aprobado para tratar verrugas genitales, pero también permite tratar con éxito verrugas comunes.
• 5-fluorouracilo. Es un agente quimioterápico que se usa para tratar queratosis actínicas. Puede ser eficaz para tratar verrugas, usado en cura oclusiva durante 1 mes.
Tratamientos quirúrgicos
Criocirugía. El nitrógeno líquido (–196 ºC) es la forma más efectiva de criocirugía. Hay que repetir las sesiones cada 15 días aproximadamente, durante un periodo de hasta 3 meses si es necesario. Debe advertirse a los pacientes que se trata de un tratamiento doloroso, y que es posible que aparezcan ampollas tras el tratamiento, muchas veces de contenido hemorrágico. Se han descrito tasas de curación del 50 al 80%. En el caso de las verrugas plantares, el resultado es mejor si se hace un ligero raspado previo de la lesión.
Láseres. Fundamentalmente se emplea el láser de colorante pulsado, el láser de neodimio:YAG (en el caso de papilomas profundos) o el láser de CO2.
Hongos
En verano, la humedad y la presencia de irritación local pueden predisponer al desarrollo de distintos tipos de hongos. El más frecuente es el hongo entre los dedos de los pies, que se manifiesta con enrojecimiento, picor o incluso descamación en ese pliegue. También puede observarse en los pliegues submamarios, las ingles y las uñas.
El tratamiento debe hacerse con antifúngicos y, dependiendo de la intensidad de la infección, se optará por tratamiento en crema o por vía oral. En caso de presentar hongos en las uñas, estos tratamientos pueden combinarse con el láser de neodimio:YAG.